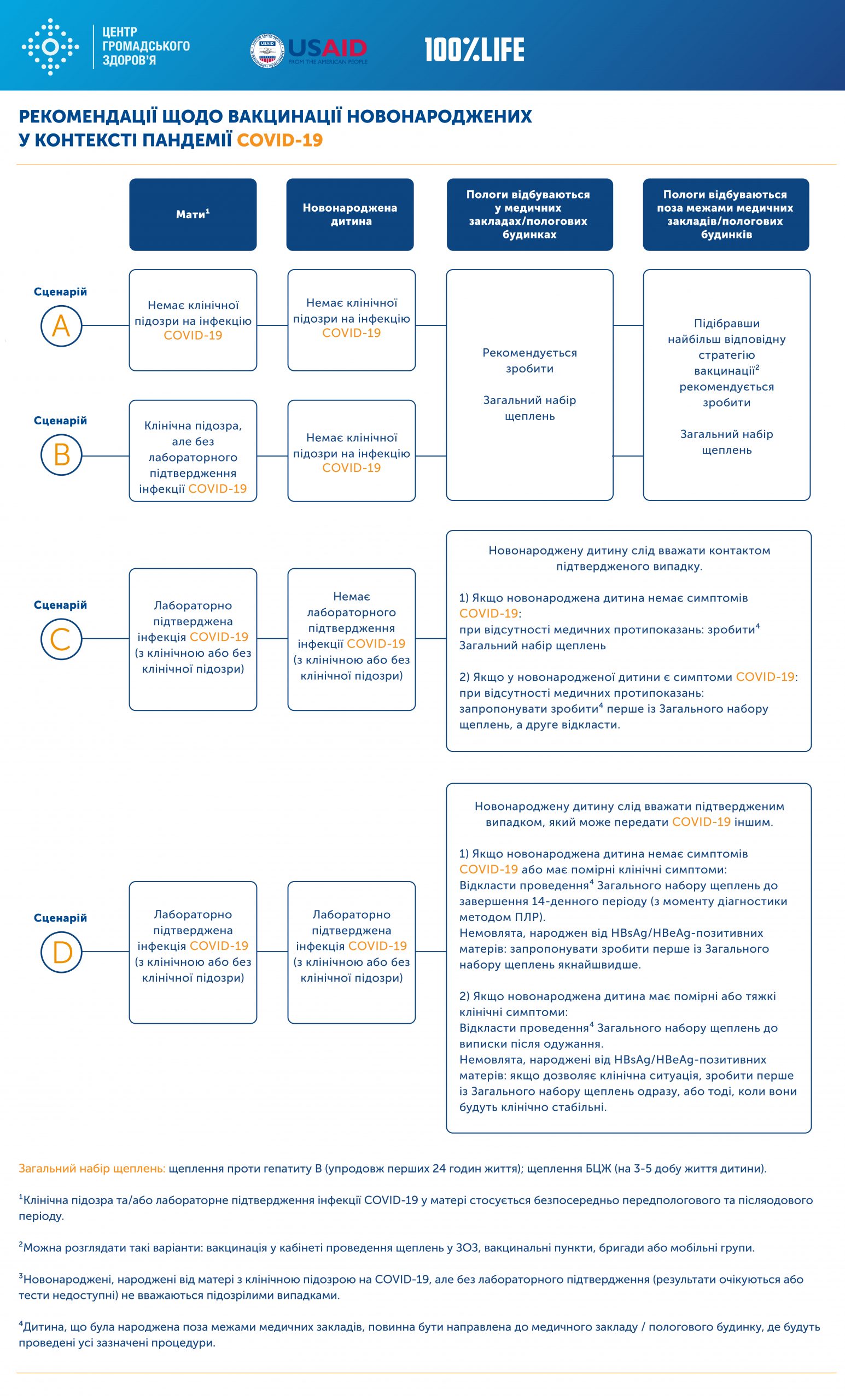
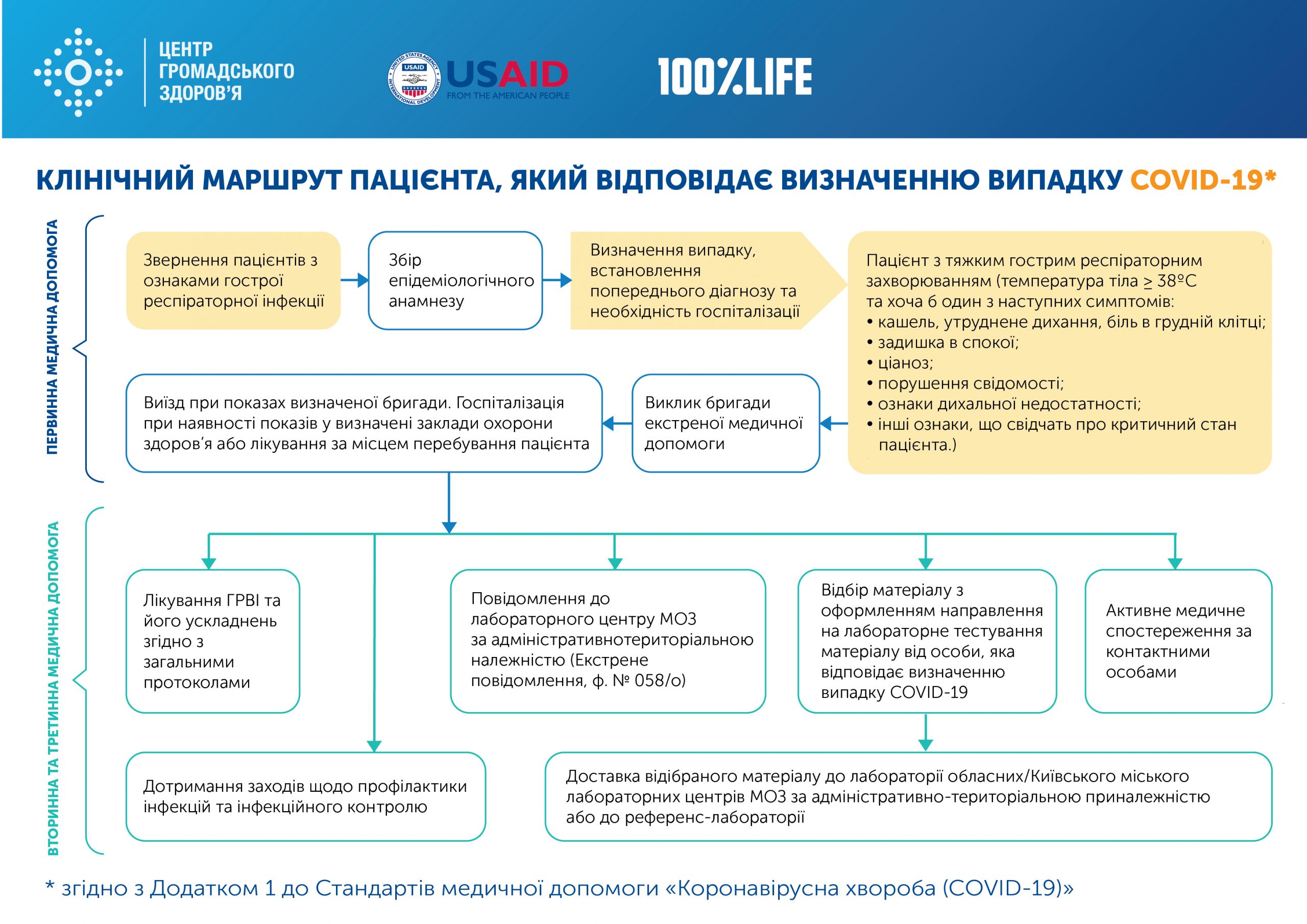
Клінічний маршрут пацієнта, який відповідає визначенню випадку COVID-19
В закладах охорони здоров’я слід адаптувати та затвердити клінічні маршрути пацієнтів на усіх рівнях надання медичної допомоги.
Медична допомога надається відповідно до визначення випадку захворювання на COVID-19.
Джерело
Лікування пацієнтів із COVID-19 у домашніх умовах
Пацієнтів із легкою формою захворювання, які не відносяться до груп ризику розвитку ускладнень COVID-19, рекомендовано лікувати амбулаторно (в домашніх умовах). Переводити на амбулаторне лікування також слід одужуючих пацієнтів, які вже не потребують цілодобового нагляду.
Рішення стосовно медичної допомоги в амбулаторно-поліклінічних умовах приймає лікар з надання первинної медичної допомоги після клінічної оцінки стану пацієнта та оцінки безпеки домашнього середовища пацієнта, шляхом проведення опитування. Наступна інфографіка демонструє, що характерно для легкого перебігу захворювання COVID-19:
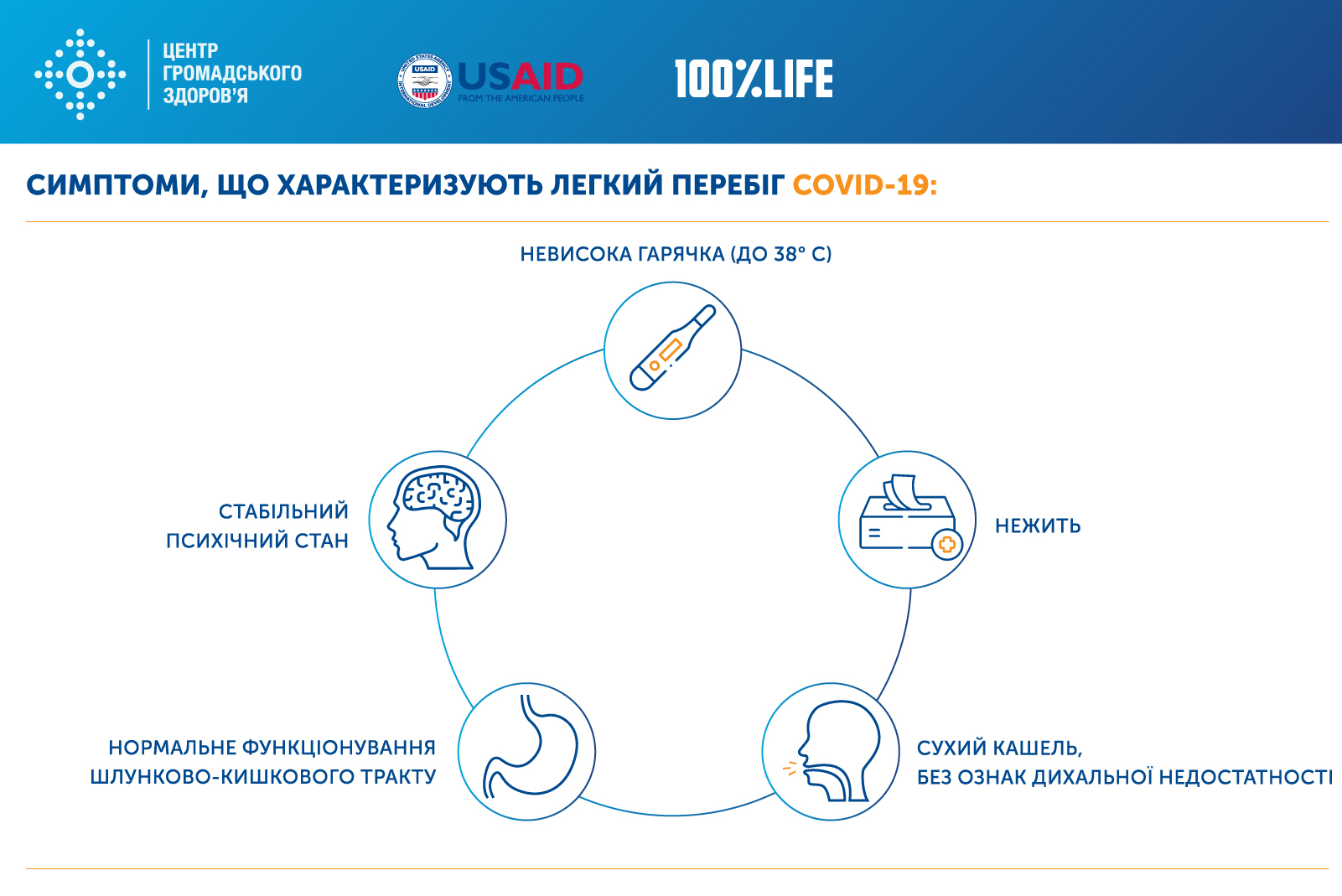
Якщо пацієнт має легкі симптоми перебігу захворювання – лікар надає рекомендації щодо самоізоляції та лікування у разі погіршення стану.
Якщо у пацієнта важкий перебіг захворювання – лікар з надання первинної медичної допомоги надає рекомендацію виклику екстреної медичної допомоги за номером 103.
Джерело
Догляд за пацієнтом з COVID-19 у домашніх умовах
Людям із легкими проявами захворювання лікар може рекомендувати залишатися вдома на самоізоляції. У цьому разі необхідно дотримуватися низки правил:
- Розмістіть пацієнта у добре провітрюваному приміщенні.
- Бажано, щоб пацієнта доглядала одна людина, яка не належить до осіб із ризиком появи ускладнень. Відвідування пацієнта заборонено.
- Члени домогосподарства мають перебувати в окремій кімнаті або підтримувати відстань не менше 1 м від пацієнта. Винятком є матері, що годують грудьми. Вони повинні носити медичну маску, коли перебувають поряд з дитиною, і мити руки теплою водою з милом протягом 20-40 секунд перед контактом.
- . Варто обмежити рух пацієнта місцями спільного користування.
- Людина, яка доглядає, має носити медичну маску, коли перебуває в одній кімнаті з пацієнтом.Правила користування маскою
- Мийте руки після будь-яких контактів із пацієнтом чи його найближчим оточенням.
- Після миття рук з милом витирати їх варто одноразовими паперовими рушниками.
- Прикривайте рот і ніс під час кашлю або чхання одноразовими серветками. У разі відсутності серветок слід чхати і кашляти у згин ліктя.
- Використовуйте одноразові медичні рукавички для догляду за пацієнтом і прибирання приміщення. До та після зняття медичних рукавичок слід мити руки.
- Рукавички, маски та інші відходи після догляду за пацієнтом складайте в окремому контейнері (поліетиленовому пакеті) у тому ж приміщенні, де перебуває хворий, до їх утилізації.
- Уникайте обміну зубними щітками, сигаретами, спільного користування посудом, постільною білизною тощо. Посуд після індивідуального використання необхідно мити з мийним засобом. Викидати посуд не слід.
- Необхідно щодня очищати і дезінфікувати поверхні в найближчому оточенні хворого, а також ванну кімнату і туалет побутовим мийно-дезінфекційним засобом.
- Прати речі пацієнта можна звичайним милом. Для машинного прання рекомендовано температуру 60–90 °C і звичайні пральні порошки. Забруднену білизну заборонено струшувати, але можна збирати в загальний мішок.
- Люди із симптомами хвороби мають залишатися вдома до зникнення клінічних проявів та отримання негативного результату лабораторних досліджень.
- Якщо у члена домогосподарства виникають симптоми гострої респіраторної інфекції (гарячка, кашель, біль у горлі, утруднене дихання), із ним слід поводитись як із підозрілим на інфікування SARS-CoV-2.
Увага! Усі члени домогосподарства є контактними особами.
У разі появи перших симптомів ГРВІ негайно зверніться до сімейного лікаря. Якщо ви не знаєте, до кого звернутися, телефонуйте на гарячу лінію Центру громадського здоров’я України для консультації щодо нової коронавірусної інфекції: 0-800-505-840.
Діагноз «коронавірусна інфекція» може бути підтверджений лише лабораторними методами діагностики.
Джерело
Умови госпіталізації хворого на COVID-19
Заборонено надавати медичну допомогу та проводити догляд в амбулаторно-поліклінічних умовах пацієнтам, які знаходяться в групі ризику щодо розвитку наступних ускладнень:
- тяжкі хронічні захворювання легень і серцево-судинної системи
- ниркова недостатність
- імуносупресивні стани (первинний і вторинний імунодефіцити)
- тяжкі алергічні захворювання або стани
- аутоімунні захворювання

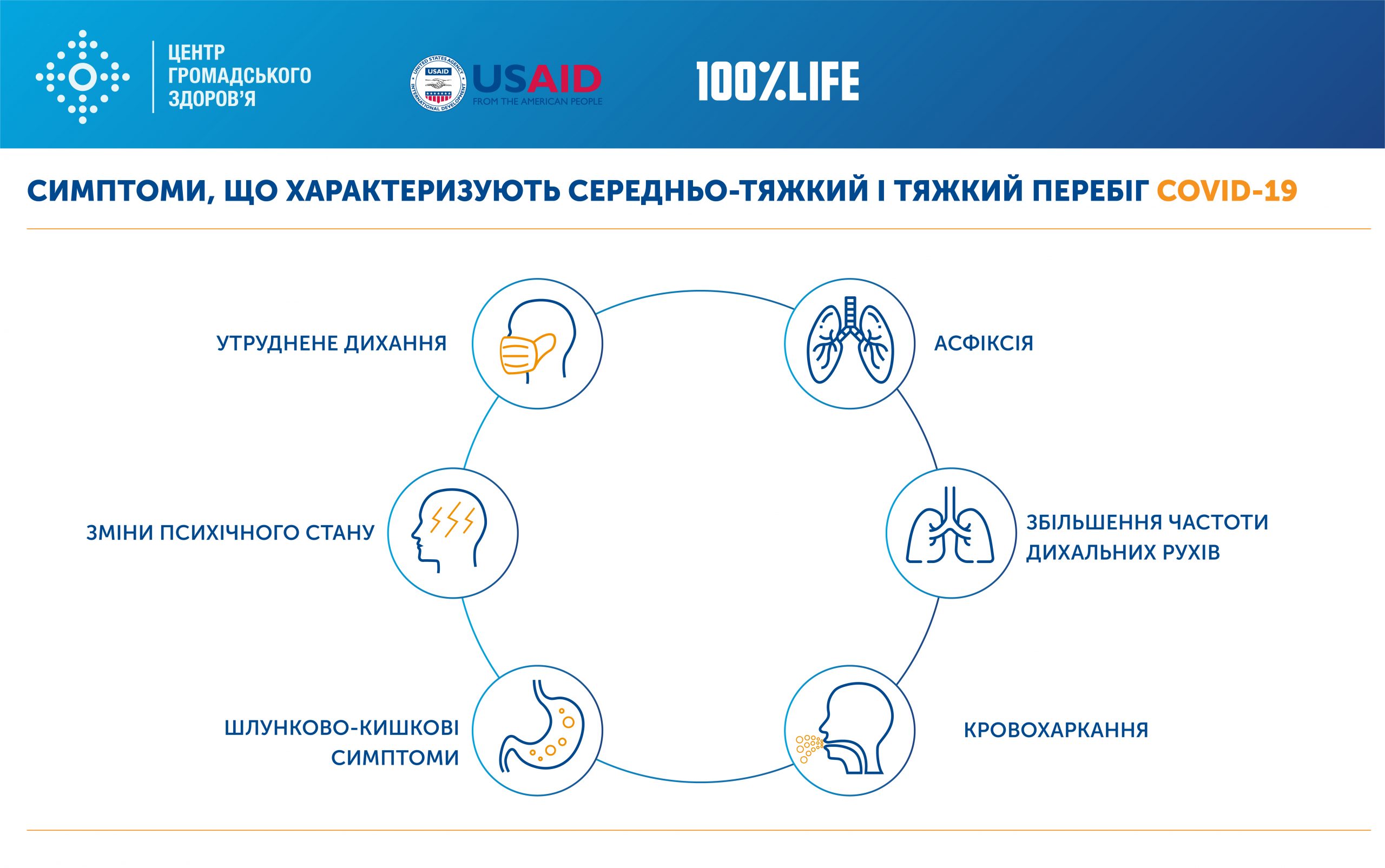
Госпіталізація за клінічними критеріями показана хворим з підозрою/підтвердженим COVID-19 при:
- підвищенні температури вище 38° C, що погано піддається корекції (тимчасове, не більше ніж на 1 – 1,5 години зниження на тлі прийому жарознижуючих препаратів з наступним її підвищенням)
- стані середньої тяжкості і тяжкому – ознаки пневмонії та/або дихальної недостатності при наявності рентгенологічно підтвердженої пневмонії.
- наявність клініко-інструментальних даних гострого респіраторного дистрес-синдрому (ГРДС)
- наявність клініко-лабораторних даних органної/системної недостатності, окрім дихальної
Джерело
Дії медпрацівника щодо госпіталізації контактної особи із симптомами COVID-19
- Потрібно повідомити заклад охорони здоров’я, що контактна особа з симптомами COVID-19 буде направлена до нього.
- Під час транспортування пацієнт має перебувати у медичній масці, якщо відсутні протипокази до її носіння.
- Необхідно уникати громадського транспорту при переміщенні до закладу охорони здоров’я:
- за необхідності: викликати карету швидкої медичної допомоги або
- транспортувати особу приватним транспортним засобом. За можливості, відкрити вікна транспортного засобу.
- Якщо дозволяє стан пацієнта, слід порадити дотримуватись респіраторної гігієни, етикету кашлю і гігієни рук. Також їй/йому варто знаходитися від інших на відстані одного метра або більше.
- Пацієнт, контактні особи та люди, які доглядають, повинні дотримуватися ретельної гігієни рук.
- Усі поверхні, які забруднилися або можуть бути потенційно забруднені біологічними виділеннями або рідинами пацієнта під час транспортування, потрібно очистити і продезінфікувати.
Джерело
Клінічні синдроми, пов’язані з COVID-19
- Пневмонія легкого ступеню тяжкості
Пневмонія у дорослого протікає без ознак тяжкої пневмонії. У дитини з пневмонією легкого ступеня тяжкості наявний кашель за відсутності утрудненого дихання і збереження нормальної частоти дихальних рухів (нормальна частота дихання (вдихів/хв): < 2 місяців – менше 60; 2–11 місяців – менше 50; 1–5 років – менше 40).
- Пневмонія тяжкого ступеня
Для підлітків або дорослих: гарячка або підозра на респіраторну інфекцію та частота дихання >30 вдихів/хв, виражена дихальна недостатність або SpO2 < 90% при спонтанному диханні в приміщенні. Дитина з кашлем або утрудненням дихання і хоча б одне з наступних:
- центральний ціаноз або SpO2 < 90%;
- виражена дихальна недостатність (наприклад, хрипи, напруження грудної клітки);
- ознаки пневмонії із загальними ознаками небезпеки: відмова від грудного годування та пиття, млявість чи непритомність, судоми. Можуть бути й інші ознаки пневмонії: участь допоміжних м’язів у диханні, часте дихання (вдихів/хв): < 2 місяців – 60 і більше; 2–11 місяців – 50 і більше; 1–5 років – 40 і більше.
- ГРДС
Початок: поява нових симптомів ураження легень або посилення наявних протягом одного тижня після виявленої клінічної патології.
Візуалізація органів грудної клітки (рентгенографія, КТ або ультразвукове дослідження легень): двобічна інфільтрація, що не може бути пояснена плевральним випотом, колапсом частки або цілої легені або вогнищевими ураженнями.
Походження набряку легень: дихальна недостатність не повністю пояснюється серцевою недостатністю або перевантаженням рідиною. Потрібна об’єктивна оцінка (наприклад, ехокардіографія), щоб виключити гідростатичну причину набряку, якщо немає фактору ризику.
Насичення киснем крові у дорослих:
- легкий ГРДС: 200 мм.рт.ст. < PaO2 / FiO2 ≤ 300 мм.рт.ст. (з PEEP або CPAP ≥ 5 см H2O, або не вентильований);
- помірний ГРДС: 100 мм.рт.ст. < PaO2 / FiO2 ≤ 200 мм.рт.ст. (з PEEP або CPAP ≥ 5 см H2O, або не вентильований);
- тяжкий ГРДС: PaO2 / FiO2 ≤ 100 мм рт.ст. з (PEEP ≥ 5 см H2O, або не вентильований);
Насичення крові киснем у дітей:
- легкий ГРДС (інвазивна вентиляція): 4 ≤ OI < 8 або 5 ≤ OSI < 7,5
- помірний ГРДС (інвазивна вентиляція): 8 ≤ OI < 16 або 7,5 ≤ OSI < 12,3
- тяжкий ГРДС (інвазивна вентиляція): OI ≥16 або OSI ≥12,3
- Сепсис
Дорослі: небезпечна для життя дисфункція органів, спричинена порушенням імунної відповіді пацієнта на підозрювану або доведену інфекцію, що супроводжується поліорганною недостатністю. Ознаками дисфункції органів є:
- змінений психічний стан;
- утруднене або часте дихання, низьке насичення киснем крові;
- зниження діурезу;
- тахікардія, слабкий пульс, холодні кінцівки або артеріальна гіпотензія;
- зміна кольору шкіри;
- лабораторні докази коагулопатії, тромбоцитопенії, ацидозу, високий лактат або гіпербілірубінемія.
Діти: підозрювана або доведена інфекція та ≥2 критерії SIRS, з яких має бути аномальна температура або кількість лейкоцитів.
- Септичний шок
Дорослі: зберігається гіпотонія, незважаючи на об’ємну ресусцитацію, потреба у вазопресорах для підтримки СерАТ ≥65 мм.рт.ст. та рівень лактату в сироватці крові >2 ммоль/л.
Діти: будь-яка гіпотензія (систолічний артеріальний тиск <5-й центіль або >2 SD нижче норми за віком) або 2-3 з наступного:
- змінений психічний стан;
- тахікардія або брадикардія (ЧСС < 90 уд/хв або >160 уд/хв у немовлят та ЧСС < 70 уд/хв або >150 уд/хв у дітей);
- тривале капілярне наповнення (> 2 сек);
- тахіпноє;
- строкаті шкірні петехіальні або пурпурові висипання;
- підвищений лактат;
- олігурія;
- гіпертермія або гіпотермія.
Джерело
Рання підтримуюча терапія за наявності ТГРС
Джерело
Профілактика ускладнень та інфекційних хвороб, пов’язаних з наданням медичної допомоги, у пацієнтів з тяжким перебігом COVID-19
- Скорочення днів інвазивної ШВЛ
- Використовуйте протоколи відлучення, що включають щоденну оцінку готовності до спонтанного дихання.
- Зменшуйте до мінімуму безперервну або періодичну седацію, орієнтуючись на конкретні кінцеві точки титрування (якщо легка седація не протипоказана), або із щоденним перериванням седації.
- Зниження захворюваності на вентилятор-асоційовану пневмонію
- Пероральна інтубація є кращою, ніж носова для підлітків та дорослих.
- Тримайте пацієнта в напівлежачому положенні (підйом голови в ліжку 30-45º).
- Використовуйте закриту відсмоктувальну систему.
- Використовуйте новий контур ШВЛ для кожного пацієнта; після того, як пацієнт провентилюється, змініть контур, якщо він забруднений або пошкоджений.
- Міняйте тепловологообмінник, коли він несправний, при забрудненні або кожні 5–7 днів.
- Зменшення частоти виникнення пролежнів
Перевертайте пацієнта кожні дві години.
- Зменшення частоти стресових виразок та шлунково-кишкових кровотеч
- Раннє ентеральне харчування (протягом 24–48 годин після надходження пацієнта).
- Застосування блокаторів рецепторів гістаміну-2 або інгібіторів протонної помпи пацієнтам із факторами ризику розвитку кровотеч із ШКТ.
- Факторами ризику шлунково-кишкової кровотечі є коагулопатія, замісна терапія нирок, захворювання печінки.
- Зменшення гіподинамії
Активно мобілізуйте пацієнта на початку хвороби, коли це безпечно.
Джерело
Особливості надання медичної допомоги вагітним жінкам з підозрою на COVID-19
- Заходи з амбулаторної медичної допомоги
- Вагітним жінкам із симптомами, що можуть свідчити про COVID-19, слід рекомендувати самоізоляцію, контроль температури тіла, а також невідкладно повідомити лікаря з надання ПМД та лікаря акушер-гінеколога, на обліку в якого вони знаходяться.
- Якщо у вагітної з підозрою чи підтвердженою інфекцією COVID-19 відсутня пологова діяльність та відсутня акушерська патологія, а також наявний легкий перебіг захворювання – вона залишається на самоізоляції зі щоденним інформуванням про свій стан лікаря ПМД та лікаря акушер-гінеколога.
- Заходи з самоізоляції вагітних з підозрою або підтвердженою інфекцією COVID-19
- У разі можливості, планові візити до фахівців в антенатальному періоді відтерміновуються до кінця ізоляції. Якщо вагітна із підозрою/підтвердженим інфікуванням COVID-19 має проходити планові обстеження, які неможливо відтермінувати, жінка має пройти обстеження останньою.
- У разі виникнення ситуації, коли медичну допомогу відтермінувати неможливо, вагітна має заздалегідь узгодити години прийому та попередити лікарів щодо візиту.
- Заходи з госпіталізації жінок із підозрою/підтвердженою COVID-19
Вагітних необхідно скеровувати до спеціалізованого пологового будинку, визначеного структурним підрозділом з питань охорони здоров’я для надання допомоги вагітним з підозрою чи підтвердженою інфекцією COVID-19 у разі:
- початку пологової діяльності у пацієнтки, яка знаходилася вдома на самоізоляції до моменту отримання результатів лабораторного дослідження (ПЛР);
- якщо у вагітної з підозрою чи підтвердженою інфекцією COVID-19 відсутня пологова діяльність, але наявний важкий чи середньої важкості стан перебігу захворювання, наявна важка супутня екстрагенітальна/акушерська патологія у разі підтвердження у неї COVID-19;
- показань для госпіталізації (акушерських або пов’язаних із загостренням наявної екстрагенітальної патології, або важкому перебігу ГРВІ/COVID-19).
- Пологи
- Метод пологів має бути обраний, враховуючи акушерські показання, крім випадків, коли у жінки наявна дихальна недостатність, що потребує негайного народження.
- При пологах проводити постійний електронний моніторинг плода і сатурації. Сатурація у роділлі з підозрою/підтвердженим COVID-19 повинна бути не менше 94%.
- Рішення про скорочення тривалості 2-го періоду пологів приймаються індивідуально щодо жінки із симптомами захворювання, якщо її стан погіршується (прогресує виснаження або гіпоксія).
- Із дитиною проводити дії відповідно до стандартів (дотримання умов теплового ланцюжка), поки пуповина не затиснута..
- Рекомендації щодо лікування вагітних із підозрою/підтвердженою COVID-19
- Симптоматичне лікування вірусної/вірусно-бактеріальної пневмонії та її ускладнень (сепсис ГРДС) проводиться згідно існуючих стандартів.
- У разі виникнення гіпотонії у COVID-19-інфікованої пацієнтки на тлі інфекційно-токсичного (септичного) шоку, варто уникати масивної інфузії, що може викликати гіперволемію та різке збільшення ОЦК, з подальшим розвитком набряку легень.
- Акушерська допомога повинна надаватись в повному об’ємі і необхідні ургентні пологи не повинні відкладатись.
- Ведення післяпологового періоду, критерії та умови виписки з акушерського стаціонару пацієнток з підозрою/встановленим діагнозом COVID-19
- Породіллі з підозрою/встановленим діагнозом COVID-19 та легким перебігом захворювання підлягають виписці на самоізоляцію на 3-4 добу післяпологового періоду з дистанційним моніторингом стану лікарем ПМД.
- Породіллі з підозрою/встановленим діагнозом COVID-19 та важким перебігом захворювання, підлягають переведенню, як тільки дозволить стан жінки і акушерська ситуація не буде викликати занепокоєнь, до інфекційного/терапевтичного відділення.
- Новонароджені
- Новонародженого з підтвердженим COVID-19, який не потребує надання медичної допомоги, виписують додому з дистанційним моніторингом стану лікарем ПМД.
- Новонародженого з підозрою/підтвердженим COVID-19, який потребує надання медичної допомоги, переводять до відділення, яке займається лікуванням встановленого у новонародженого діагнозу, як тільки стан дитини цього потребуватиме.
Джерело